Хронический гастрит и гастродуоденит у детей
Хронический гастрит и гастродуоденит – заболевания, что характеризуются поражением слизистой оболочки желудка и/или двенадцатиперстной кишки, изменениями воспалительного характера, прогрессирующей атрофией.
Классификация гастритов и гастродуоденитов у детей
По происхождению данные заболевания бывают аутоиммунными, ассоциированными с Helicobacter pylori, также выделяют особые формы гастрита и рефлюкс-гастрит. Идиопатическими называются те гастриты и гастродуодениты, причины которых не известны.
По локализации (расположению):
По типу поражения слизистой оболочки желудка (морфологическим изменениям):
- атрофия
- воспаление
- гиперплазия
- кишечная метаплазия
- геморрагии
- эрозия
Болезнь может находиться на таких стадиях:
- обострение
- полная клиническая ремиссия
- неполная клиническая ремиссия
- выздоровление
Желудочная секреция при хроническом гастрите и гостродуодените у детей может быть нормальной, повышенной или пониженной, что влияет на постановку диагноза и лечение.
Причины заболевания
Факторов, приводящих к дуодениту, много. Наиболее распространенными считаются следующие:
- нерациональное питание (злоупотребление острой, кислой, копченой, жареной пищи);
- вредные привычки (употребление алкоголя, табакокурение);
- инфицирование Helicobacter Pylori;
- неконтролируемое употребление некоторых лекарств (в частности, противовоспалительных препаратов); и язвенная болезнь;
- нарушение кровоснабжения органа;
- хронические заболевания печени (цирроз, гепатиты и т.д.);
- анатомические особенности, приводящие к нарушению проходимости;
- болезнь Крона;
- гельминтоз и другие.
Проявления хронического гастрита и хронического гастродуоденита
Во время обострения могут появляться:
- боли в желудке после приема пищи, иногда боли носят устойчивый постоянный характер;
- тошнота;
- отрыжка;
- ощущение переполненного желудка.
Клиническая картина заболевания у пациентов существенно отличается и характеризуется различными симптомами функциональной диспепсии. Поэтому особое внимание следует обращать на стереотипность клинических проявлений в период обострения, наличие постоянной связи с приемом и характером пищи, периоды обострения длятся от нескольких дней до нескольких недель. Часто обострения случаются в весенний период.
Как лечить дуоденит?
При остром дуодените больному показано 1-2-дневное голодание. Ему назначают промывание желудка и очищение кишечника. Очень важно придерживаться постельного режима. При обострении хронического дуоденита пациента лечат в условиях стационара. Медикаментозная терапия и при острой, и при хронической форме болезни сводится к назначению вяжущих, обволакивающих и спазмолитических средств, а также витаминов.
Лечение дуоденита комплексное, и в нем важную роль играет диета. Больным следует исключить из меню соленые, жареные, острые и копченые, блюда, а также чеснок, горчицу, консервы и маринады. Кроме того, под запретом алкоголь. Принимать пищу рекомендуется небольшими порциями 5–6 раз в день. В меню обязательно должны быть отварные мясо и рыба, овсяная, рисовая, манная и тыквенная каши, в том числе овощные пюре и фруктовые морсы, компоты из различных фруктов.
В организме каждого человека в процессах пищеварения, улучшения трофики, защиты слизистых первую роль играют вещества — метаболиты полезных бактерий, работающие там, где в данный момент нужна помощь и защита. Поэтому Нормофлорины, содержащие живые, активные, полезные лакто-бифидобактерии и их свежие, секретированные местно метаболиты оказывают выраженные положительные и длительные эффекты в случаях острых и хронических дуоденитов.
Нормофлорины лучше принимать курсами по 3-4-6 недель, 3-4 раза в год. Весна и осень чаще, обязательно в период наибольшей нагрузки и чувствительности слизистых, летом при овощной и фруктовой нагрузке, а зимой — частые обильные праздничные столы избыточно раздражают слизистые ЖКТ и нарушают пищеварение.
Иногда можно пить и чаще, короткими курсами по 2-3 недели, по потребности для поддержки собственной полезной микрофлоры, пищеварения и иммунитета.
В первые 2-3 курса принимайте только нормофлорин Д, два раза, утром и вечером, через 30-60 мин после еды, без разведения, в дозе по возрасту, по инструкции, курсами по 3-4 недели, с перерывом в месяц. В первые 10 дней каждого курса , обязательно, принимайте сорбент, полисорб или энтеросгель или белый уголь, натощак, на ночь или вечером, в дозе по весу, для выведения токсинов патогенов, метаболических шлаков, веществ воспаления, слизи, которые усиливают гнилостные процессы в ЖКТ, нарушают проницаемость и защиту слизистых, пищеварение, моторику и иммунитет, иначе одни нормофлорины уйдут на выведение всего этого, дезинтоксикацию, а могли бы работать на защиту слизистых, улучшение трофики и пищеварения.
С третьего курса и в отсутствии острого состояния, без острого кандидоза или очередного обострения заболевания можно принимать утром нормофлорин Л, через пол часа после еды, вечеррм Д, за пол часа до еды, без разведения, в дозе по возрасту и сорбент первые 10 дней курса, в те же дни, на ночь.
В случаях сочетания дуоденита и энтерита, с диарей или послаблением стула в первые два курса принимают утром Д, в обед Б, на ужин Б, за 20 мин до еды, и сорбент два раза в день , днем между едой и на вечер.
При дуодените с запорами с третьей недели первого курса и если нет обострения можно принимать утром Л, вечером Д, за 20 мин до еды без разведения или, иногда, с разведением в небольшом количестве слабощелочной минеральной воды без газа и сорбент на ночь первые 10 дней обязательно, т. к при запорах накапливаются шлаки, токсины.
Классификация и стадии развития хронического гастрита
В настоящее время нет общепризнанной классификации заболевания. В клинической практике в РФ чаще всего используют рабочую классификацию, созданную на базе классификации С.М. Рысса и Хьюстонской модификации Сиднейской классификации ХГ. Она составлена с включением клинического и функционального разделов, с обозначением их (в духе Сиднейской системы) грамматическими терминами «флексия» (окончание). В группу ХГ типа С включены также лекарственные и профессиональные формы ХГ. [7]
Рабочая классификация ХГ
По этиологии и патогенезу (префикс):
- ХГ типа А: аутоиммунный фундальный атрофический, включая ассоциированный с мегалобластной анемией Аддисона — Бирмера;
- ХГ типа В: бактериальный антральный неатрофический, ассоциированный с НР-инфекцией;
- ХГ типа АВ: сочетанный атрофический пангастрит (с поражением всех отделов желудка).
По топографо-морфологическим особенностям (корень или ядро):
- по локализации:
- фундальный ХГ (тип А);
- антральный ХГ (тип В);
- пангастрит (тип АВ) с преимущественным поражением антрального или фундального отдела;
- по морфологическим критериям:
- поверхностный ХГ;
- интерстициальный ХГ;
- атрофический ХГ с лёгкой, средней или тяжёлой формой атрофии;
- ХГ с кишечной метаплазией (полной или неполной, тонкокишечной или толстокишечной).
По специфическим морфологическим признакам (суффикс):
- по выраженности воспалительного процесса в слизистой желудка:
- минимальный;
- незначительный;
- умеренный;
- выраженный (зависит от степени лимфоплазмоцитарной воспалительной инфильтрации слизистой желудка);
- по активности ХГ:
- активность отсутствует;
- лёгкая (I);
- средняя (II);
- ▪ высокая (III) (зависит от наличия и выраженности нейтрофильного — гранулоцитарного компонента в воспалительной инфильтрации слизистой желудка);
- по наличию и выраженности контаминации СОЖ НР-инфекцией:
- отсутствует;
- лёгкая (I);
- средняя (II);
- высокая (III);
По клиническим особенностям:
- ХГ (типа В) с преобладанием болевого синдрома (Gastritis dolorosa);
- ХГ (типа А) с преобладанием диспепсических явлений;
- ХГ с латентным (бессимптомным) течением (~50%).
По функциональным критериям (флексия) выделяют следующие формы хронического гастрита:
- ХГ с сохранённой (и повышенной) секрецией;
- ХГ с секреторной недостаточностью (умеренной, выраженной, тотальной).
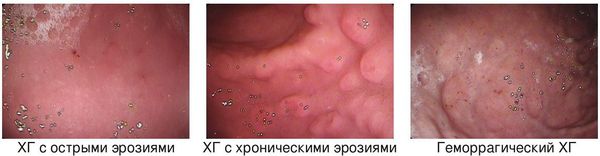
Эндоскопические критерии ХГ:
- эритематозный (экссудативный) поверхностный ХГ;
- ХГ с плоскими (острыми) эрозиями;
- ХГ с возвышающимися (хроническими) эрозиями;
- геморрагический ХГ;
- гиперпластический ХГ;
- ХГ, осложнившийся ДГР (рефлюкс-гастрит).
При формулировке диагноза применяют следующий алгоритм: Префикс (этиология) — Корень (локализация) — Суффикс (морфология) — Флексия (функция) с добавлением эндоскопических критериев.
Пример постановки диагноза: Хронический хеликобактерный гастрит антрального отдела желудка с умеренно выраженным воспалением, средней степени активности, высокой контаминацией пилорическим хеликобактером с сохранённой секрецией.
В связи с большей доступностью морфологической оценки состояния слизистой желудка по результатам исследований биопсийного материала всё чаще применяется классификация ХГ по системе OLGA (Operative Link for Gastritis Assessment). Со временем морфологическая классификация ХГ станет ведущей в мире.
ХГ, как и все хронические заболевания, имеет две стадии: обострения и ремиссии, которые последовательно сменяют друг друга. С каждым обострением в слизистой происходят всё большие структурные изменения. Обострение и ремиссию ХГ можно подтверждать клинически или эндоскопически (наиболее точное подтверждение — по результатам ЭГДС и морфологии биопсийного материала).
Исходя из причины возникновения выделяют следующие виды хронического гастрита: вызванные инфекцией Helicobacter Pylori, лекарственный и аутоиммунный атрофический гастрит.
Вызванный заражением Helicobacter Pylori (HP-инфекция)
В настоящее время ведущую роль в развитии ХГ занимает HP-инфекция (гастрит типа В). Большинство взрослого населения старше 60 лет инфицировано данной бактерией. В России среди детей после 5 лет инфицировано 30 %, в возрасте 15-20 лет — 63 %, взрослые — более 85 % [10] . Патогенез воздействия данного возбудителя на желудок заключается в том, что хроническая инфекция Helicobacter Pylori вызывает изменения в тканях слизистой желудка. Длительное время инфекция протекает без симптомов. По мере распространения воспаления на тело желудка и повышении ответной реакции слизистой оболочки появляются первые симптомы гастрита. Чем длительнее протекает инфекция, тем сильнее перестройка структуры слизистой. Эта перестройка слизистой последовательно приводит к атрофии, кишечной метаплазии и дисплазии, с исходом в рак желудка. Развитие желудочной атрофии — это критический шаг перехода ХГ в рак желудка.
Лекарственный гастрит (тип С)
Это вторая по частоте форма гастрита. Наиболее изучено влияние на желудок нестероидных противовоспалительных средств (НПВС). Прямого агрессивного действия они, как кислоты, не вызывают (соляная кислота в десятки раз агрессивнее). В основе патогенеза их действия на слизистую желудка лежит блокирование ферментов циклооксигеназы (изомеры ЦОГ-1 и ЦОГ-2). При блокировании ЦОГ-1 происходит подавление синтеза простогландинов (Е2 и I2), которые обеспечивают качество и прочность слизистого барьера, защищающего слизистую оболочку от агрессивного действия соляной кислоты и пепсина. Поэтому длительный приём НПВС приводит к истончению защитного слоя слизи и повышению агрессивного действия соляной кислоты на слизистую желудка, вызывая хроническое воспаление.
Аутоиммунный атрофический гастрит (гастрит типа А)
Самой редкой формой ХГ является аутоиммунный атрофический гастрит (гастрит типа А). До сих пор его этиология не известна. В основе лежит выработка иммунными клетками антител к обкладочным клеткам слизистой оболочки (синтезируют соляную кислоту) и внутреннему фактору Касла (участвует в усвоении железа в кишечнике). В результате этого развиваются воспалительные изменения, очень рано приводящие к атрофии и ахлоргидрии (состоянию, при котором в желудочном соке отсутствует соляная кислота). Также нарушается обмен витамина В12, усугубляющий течение анемии.
Помимо перечисленных, выделяется группа специфических видов хронического гастрита.
Радиационный гастрит — причинным фактором выступает ионизирующее излучение, которое оказывает как прямое поражающее действие на слизистую оболочку, так и через каскад реакций с образованием свободных радикалов и перекисного окисления липидов клеточных мембран. В результате при длительном воздействие доз ионизирующего излучения, превышающих предельный порог, развивается хронический лучевой гастрит.
Лимфоцитарный гастрит характеризуется специфическим воспалением в слизистой облочке желудка, которое развивается на фоне протекания глютеновой энтеропатии — целиакии (патологического нарушения работы кишечника, при котором наблюдается непереносимость глютена). Происходит поражение собственными антителами слизистой оболочки с развитием хронического воспаления.
Гранулематозный гастрит развивается в результате вовлечения желудка в воспалительный процесс при болезни Крона (хроническом воспалительном заболевании кишечника) и протекает со сходными поражениями слизистой в виде эрозий и язв. В слизистой формируются специфические очаги хронического воспаления — гранулемы.
Эозинофильный хронический гастрит развивается при пищевой аллергии. При несоблюдении диеты, исключающей аллерген, развивается хроническое воспаления в слизистой оболочке желудка. Чем чаще аллергены попадают в желудок, тем ярче проявления гастрита.
Течение хронического гастрита
ХГ — длительно текущее заболевание: до развития выраженной структурной перестройки слизистой желудка в виде атрофии, дистрофии или дисплазии проходит в среднем 18-25 лет. Со временем каждое обострение приводит к распространению воспалительного процесса не только по площади (вширь), но и в глубину слизистой оболочки. При вовлечении в процесс тела и фундального отдела желудка начинает падать продукция соляной кислоты и пепсина, что приводит к нарушению пищеварения.
Разновидности гастрита
Острый гастрит
Острый гастрит возникает внезапно. Причиной может быть любой фактор, вызвавший повреждение слизистой – некачественная, чересчур обильная или тяжелая пища, инфекция, контакт с аллергеном (при пищевой аллергии), прием алкоголя или раздражающих слизистую лекарственных препаратов.
Проявлениями острого гастрита являются интенсивная тупая боль в подложечной области (если причина – пища, боль возникает обычно через 20-30 минут после еды). Как правило, боль сопровождается вздутием живота, изжогой, отрыжкой, приступами тошноты.
При правильном лечении острый гастрит проходит в течение нескольких дней (до 5-7 дней), однако полное восстановление слизистой длится гораздо больше.
Кроме обыкновенного (катарального) острого гастрита возможны:
- эрозивный острый гастрит (страдают не только поверхностные, но и глубинные слои слизистой. Как правило, причина – химический ожог слизистой желудка);
- флегмонозный острый гастрит – гнойное воспаление, развившееся в результате попадание в стенку желудка инородного предмета (например, рыбьей косточки);
- некоторые другие разновидности заболевания.
Хронический гастрит
Хронический гастрит развивается при неправильном лечении острого гастрита или как самостоятельное заболевание. Какое-то время может протекать бессимптомно. Приступы боли при хроническом гастрите обычно чередуются с длительными периодами ремиссии. Боль и остальные симптомы при хроническом гастрите, как правило, менее выражены, чем при остром. Однако поражения слизистой при хроническом гастрите более значительны.
Могут быть выделены следующие формы хронического гастрита:
- поверхностный хронический гастрит – наиболее легкая и довольно часто встречающаяся форма;
- атрофический гастрит. Характеризуется истончением слизистой, уменьшением количества функционирующих клеток. Проявляется, в основном, как ощущение тяжести в желудке после еды. Боль, как правило, отсутствует. Прием пищи неизменно вызывает отрыжку, а потом и изжогу. Поскольку при атрофическом гастрите пища усваивается плохо, больной может похудеть. Могут наблюдаться потливость после еды, головокружение. При длительном течении болезни развиваются признаки авитаминоза;
- гипертрофический гастрит. Характеризуется патологическим разрастанием слизистой, образованием кист и полипов. Чаще всего эта формой гастрита болеют люди в возрасте от 30 лет и, прежде всего, мужчины. Считается опасной, так как новообразования в желудке могут перерождаться в раковые опухоли.
Различают также гастриты с повышенной и пониженной кислотностью.
Оставьте телефон –
и мы Вам перезвоним
Дискинезия кишечника

Данная болезнь ЖКТ возникает в результате нарушений двигательных функций кишечника. При этом орган перестает нормально функционировать. Дискензия кишечника проявляет себя болезненными ощущениями в области живота, которые могут иметь различную локализацию и интенсивность. Пациенты могут отмечать, что интенсивность болевых ощущений усиливается после еды и в результате воздействия стрессовых факторов. Диагностику и лечение дискинезии кишечника следует доверять профессионалам.
Холецистит представляет собой воспалительное заболевание желчного пузыря. Как и некоторые другие болезни ЖКТ, холецистит связывают с низкой недостаточной подвижностью, характером питания, эндокринными нарушениями. Интересно, что женщины страдают от данной болезни чаще мужчин. К причинам появления холецистита относят инфекции, дискинезию желчевыводящих путей, аномалии развития желчного пузыря, дисхолию, генетическую предрасположенность и др.
Холецистит часто принимает хроническую форму. При отсутствии должного лечения возникают различные осложнения. Вот почему при подозрении на холецистит обращаться к доктору нужно незамедлительно.
Хронический холецистит проявляет себя болями в правом или левом подреберье, а также верхней части живота. При холецистите наблюдаются проблемы с сердцебиением, солярный синдром, тошнота, рвота, кожный зуд, невротические синдромы и пр. Симптомы различны и многообразны, поэтому диагноз может поставить только квалифицированный врач – терапевт или гастроэнтеролог.
Лечение холецистита назначается по результатам анализов. Оно включает антибактериальное лечение. Кроме того, назначается симптоматическое лечение в зависимости от индивидуальных особенностей пациента и тяжести заболевания. Пациентам, страдающим от холецистита, показаны лечебное питание, санаторно-курортное лечение, соблюдения режима, физиотерапия (УВЧ, индуктотермия, электрофорез с бромом и др.). Неправильное лечение нередко приводит к осложнениям и даже утрате работоспособности.
Диета при гастрите в период обострения
В стадии обострения к питанию стоит подходить максимально строго, поблажек делать себе нельзя. Основной рацион составляют отварное мясо и рыба, нежирный творог. Из напитков кисель или чай с добавлением молока.
Если соляной кислоты вырабатывается недостаточно, то это плохо сказывается на функции пищеварения. Пищеварение будет страдать, потому что начнется несварение и брожение продуктов в желудке, а следствием всего этого станут отрыжка, тошнота, тяжесть и прочие неприятные симптомы.
Грамотное лечение гипоацидного гастрита не обойдется без правильно подобранной диеты. Необходимы продукты, которые смогут увеличить кислотность и не будут раздражать слизистую. Для такого случая подходит стол №2.
Разрешенные продукты и способ их приготовления:
- Перед употреблением необходимо измельчать пищу и подвергать обработке. Можно варить, готовить на пару и даже обжаривать. Но нельзя использовать панировку, так как образуется грубая корочка, которая может травмировать слизистую. Продукты с большим содержанием клетчатки стоит употреблять в виде пюре.
- Употребление ржаного хлеба следует ограничить, так как он раздражает слизистую. А вот пшеничный можно кушать. Про свежий хлеб, только что приготовленный, стоит забыть, лучше употреблять вчерашний. Можно кушать выпечку, но только из пресного теста.
- Употребляйте макароны и легкоусвояемые крупы, такие как манка, гречка, рис, овсянка. Их нужно хорошо разваривать. Лучше их готовить на воде, но можно использовать нежирное молоко, если нет непереносимости.
- Супы очень полезны при таком недуге. Но нужно готовить либо суп-пюре, либо хорошо разваривать продукты и мелко резать. Лучше делать овощные супы. Либо сливать первый бульон. Нежирное мясо или рыбу можно положить в суп, но очень хорошо измельчив.
- Смело кушайте нежирное мясо и птицу, а также рыбу нежирных сортов. Эти продукты помогают организму вырабатывать ферменты и увеличивают количество соляной кислоты. Поэтому их употребление необходимо. Мясо можно варить, парить, жарить, но без кожи.
- Можно употреблять омлеты и яйца всмятку. Но злоупотреблять нельзя, только 1 в сутки.
- Овощи полезны всем, в них много витаминов и микроэлементов, поэтому больным с гастритом тоже они нужны. Главное правильно приготовить. Хорошо усваиваются овощи в виде пюре. Свежие овощи нужно употреблять без грубой кожуры и в протертом виде. Можно сделать свежевыжатый сок. Например, капустный или томатный, это повысит кислотность. А картофельные и тыквенные соки, наоборот, кислоту нейтрализуют. Такие овощи как кабачки, морковь, огурцы, помидоры, свекла, цветная капуста способствуют повышению кислотности.
- Диета при гастрите желудка с пониженной кислотностью предполагает не злоупотреблять молоко, так как оно вызывает брожение. Да и у многих больных на фоне данного заболевания развивается непереносимость. А вот употреблять кисломолочные продукты, твердый и не острый сыр и нежирный творог просто необходимо. Ведь в этих продуктах большое содержание кальция. А кефир и ряженка являются естественными пробиотиками.
- Можно употреблять фрукты. Они отлично повышают кислотность. Но кожуру необходимо удалять.
- В пищу можно добавлять сливочное и растительное масло.
- Изредка себя можно побаловать небольшим кусочком докторской колбаски или отварить молочные сосиски.
- Употребления соли для больных с гастритом ограничивается. Пища подходит свежеприготовленной. Кушать нужно маленькими порциями и часто, от 5 до 7 раз в сутки. Пищу лучше долго пережевывать, чтобы хорошо измельчить.
- Из напитков можно пить чай, чай с лимоном, кофе и какао. Хорошо подойдут кислые кисели и различные компот из сухофруктов. Не стоит отказываться от свежевыжатых соков. Причем и овощных и фруктовых. Но их лучше разбавлять водой в соотношении 1:1.
Какие продукты нужно исключить во время диеты при гастрите желудка с пониженной кислотностью:
- Острые специи и соусы.
- Свежая выпечка.
- Консервы из мяса и рыбы.
- Копчёности.
- Солености.
- Жирную пищу, сало.
- Ягоды с зернышками, например, клубника, смородина, малина.
- Свежие овощи не измельченные. А так же редька, редиска, лук, чеснок. Бобы и грибы.
- Яйца сваренные вкрутую.
- Квас, газировки и алкоголь.
