Амилоидоз
Амилоидоз — системное заболевание, которое подразделяется на множество типов и характеризуется поражением паренхиматозных органов (т.е. щитовидной железы, легких, почек, селезенки, печени). Итогом неправильного формирования и избыточного накопления в межклеточном пространстве сложного низкомолекулярного, нерастворимого белка, или так называемого белково-полисахаридного комплекса, служит склероз и атрофии в тканях, и как следствие приводит к недостаточности описанных выше органов.
Данная патология относительно молодая и была выявлена немецким ученым Шлейденом М.Я. в 1983 г., который доказал участие грубодисперсных белков в образовании амилоида.
- AL-амилоидоз (первичный) является наиболее распространенным типом системного амилоидоза. AL-амилоидоз возникает в результате аномалии (дискразии) типа лейкоцитов, называемых плазматическими клетками в костном мозге, и тесно связан с множественной миеломой.
- АА-амилоидоз (вторичный) происходит от сывороточного воспалительного белка амилоида А. АА-амилоидоз возникает в связи с хроническим воспалительным заболеванием, таким как ревматические заболевания, хроническое воспалительное заболевание кишечника, туберкулез или эмпиема.
- AF-амилоидоз (средиземноморская перемежающая лихорадка) — наследственная форма амилоидоза, с аутосомно-рецессивным механизмом передачи. Данным видом амилоидоза страдают люди, принадлежащие к определённым этническим группам, живущим по побережью Средиземного моря (евреи-сефарды, греки, арабы, армяне). Существуют разновидности амилоидоза, характерные для определённой географической местности: «португальский амилоидоз» (с преимущественным поражением нервов нижних конечностей), «американский амилоидоз» (с преимущественным поражением нервов верхних конечностей), семейный нефропатический амилоидоз, или «английский амилоидоз», протекающий с симптомами крапивницы, глухоты и лихорадки.
- AH-амилоидоз — наблюдается исключительно у пациентов, находящихся на гемодиализе. Патогенез связан с тем, что микроглобулин бета-2 класса MHC I, в норме утилизирующийся почками, не фильтруется в гемодиализаторе и накапливается в организме.
- AE-амилоидоз — форма местного амилоидоза, развивающаяся в некоторых опухолях, например, в медуллярном раке C-клеток щитовидной железы. В этом случае предшественником амилоида являются патологические фрагменты кальцитонина.
- ASC1-амилоидоз — старческий системный амилоидоз. Предшественником фибриллярного белка ASC1 является сывороточный преальбумин. Считается, что в связи с нарушением метаболизма преальбумина в пожилом и старческом возрасте повышается склонность к образованию мутантного белка из циркулирующей крови.
- Аβ-амилоидоз — наблюдается при болезни Альцгеймера, иногда семейные случаи.
- AIAPP-амилоидоз — наблюдается при диабете 2 типа и инсулиноме.
- Амилоидоз финского типа — редкий вид заболевания, возникает в результате мутацией гена GSN, кодирующего белок джелсолин.
Симптомы амилоидоза почек
При амилоидозе почек наблюдается комбинация почечных и внепочечных клинических проявлений, обусловливающих полиморфную картину болезни. Амилоидоз почек имеет четыре стадии развития патологии, каждая из которых обладает характерной клинической симптоматикой:
- латентная или доклиническая – характеризуется бессимптомным течением;
- протеинурическая (альбуминурическая) – проявляется потерей белка с мочой, в анализах крови и мочи возникают изменения (повышение СОЭ, лейкоцитурия, микрогематурия, увеличение или уменьшение белка в моче и др.);
- нефротическая – характеризуется развитием нефротического синдрома и проявляется типичными признаками: массивной протеинурией, гипопротеинемией, стойкими отеками по всему телу, которые не устраняются на фоне приема диуретиков;
- азотермическая или терминальная – необратимые изменения почечных тканей, почки становятся плотными, сморщенными, уменьшаются в размерах (амилоидная почка). На этой стадии развиваются все симптомы хронической почечной недостаточности, финалом которой может стать летальный исход.
Амилоидоз почек может иметь различную картину течения, но всегда приводит к нарушению почечной функции, тяжелому поражению тканей почек и развитию нефротического синдрома с дальнейшими осложнениями. Именно поэтому так важно своевременно диагностировать патологию и быстро начать грамотное лечение.
Диагностика
Необходимую для амилоидоза почек диагностику проводит врач-ревматолог, для чего проводит биохимический анализ крови и назначает исследования пораженных органов:
- флюрография
- обследование сердца у кардиолога;
- взятие ткани для обследования;
- функциональные клинические пробы.
Амилоидоз почек: симптомы
Развитие заболевания проходит в четыре стадии, каждая из которых отличается характерными проявлениями, являющимися почечными и внепочечными.
Заболевание никак себя не проявляет, зато в наличии имеются клинические проявления основной патологии. Продолжительность стадии составляет от трёх до семи лет.
Наблюдается утрата белка вместе с уриной. Размеры почек увеличиваются, их структура становится плотной, а сами они приобретают цвет. В урине обнаруживают кровяную примесь и лейкоциты.
Склеротирование и амилоидоз мозгового слоя почки, который сопровождается высоким уровнем белка в урине, аномально повышенным уровнем липидов и/или липопротеинов в крови, увеличением размеров селезёнки, отёками, которые невозможно устранить при приёме диуретиков.
Структура почек , их объём — уменьшен, развивается хроническая почечная недостаточность, при которой их функции нарушены, что является причиной нарушений всех видов обмена. Стадия может сопровождаться тромбозами кровеносных вен почек, отсутствием поступления мочи в МП и болевой симптоматикой. Пациент может умереть аутоинтоксикации в результате задержки в организме токсических веществ.
Диагностика
С учетом того, что амилоидоз может поражать различные органы, а клиническая картина заболевания многообразна, его диагностика представляет определенные трудности. Оценить функциональное состояние внутренних органов позволяют:
- УЗИ;
- ЭхоКГ;
- ЭКГ;
- рентгенография;
- гастроскопия (ЭГДС);
- ректороманоскопия.
Заболеваемость амилоидозом составляет 1 случай на 50 000 человек. Болезнь чаще встречается у людей пожилого возраста.
Предположить амилоидоз можно при обнаружении в результатах лабораторных исследований следующих изменений:
- анемия;
- тромбоцитопения;
- гипокальциемия;
- гипонатриемия;
- гиперлипидемия;
- гипопротеинемия;
- цилиндрурия;
- лейкоцитурия.
Для окончательной диагностики необходимо произвести пункционную биопсию пораженных тканей (слизистой оболочки прямой кишки, желудка, лимфатических узлов; десен; почек) с последующим гистологическим исследованием полученного материала. Обнаружение в исследуемом образце амилоидных фибрилл будет подтверждением диагноза.
Осложнения бронхоэктатической болезни
Длительный характер заболевания с частыми обострениями способствует развитию осложнений.
Лёгочные кровотечения
В 10-15 % случаев в мокроте могут появляться прожилки крови (кровохарканье), реже бывают эпизоды лёгочных кровотечений [5] .
Спонтанный пневмотракс
К симптомам бронхоэктазов может присоединиться картина внезапного разрыва лёгочной ткани с появлением воздуха в плевральной полости (спонтанный пневмоторакс) — 0,7 % случаев.
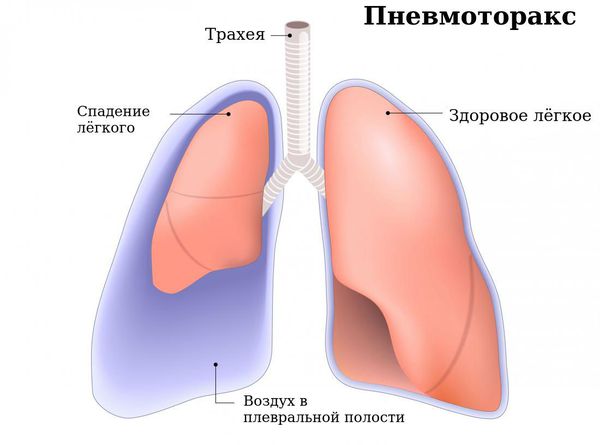
Это состояние проявляется резкой интенсивной («кинжальной») болью в грудной клетке на стороне разрыва, внезапным появлением и усилением одышки, возникающей на вдохе. В это время усиливается кашель, при накоплении и увеличении количества воздуха в плевральной полости снижается артериальное давление и повышается пульс. Пациент может потерять сознание вследствие сдавления свободным воздухом сердца и крупных сосудов, расположенных в пространстве между лёгкими (средостение).
Хроническая дыхательная недостаточность
Хроническая дыхательная недостаточность (ХДН) проявляется одышкой, снижением переносимости физической нагрузки, характеризуется увеличением частоты дыхания. Критерием ХДН является снижение сатурации крови (насыщения кислородом) до 95 % и ниже.
Пневмосклероз
Пневмосклероз может не проявляться клинически при локальном процессе, при распространении заболевания отмечаются проявления дыхательной недостаточности.
Лёгочное сердце
«Лёгочное сердце» — это увеличение и расширение правых отделов сердца, развившееся вследствие заболеваний лёгких. Изначально «лёгочное сердце» может протекать бессимптомно, хотя у пациентов обычно наблюдаются выраженные проявления основного заболевания (например, одышка). Первым проявлением «лёгочного сердца» является учащённое сердцебиение.
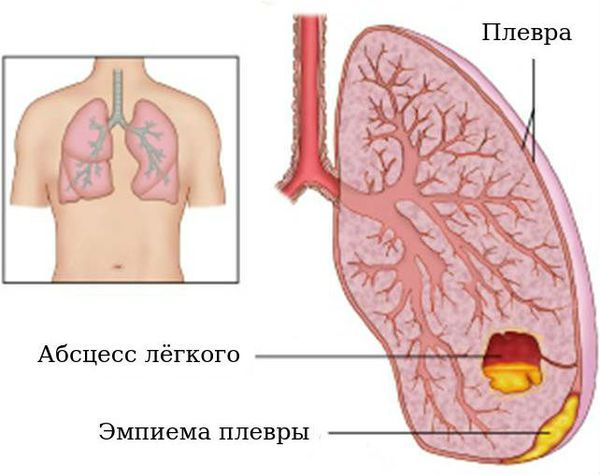
Абседирование
Среди осложнений бронхоэктатической болезни также встречаются нагноительные процессы с распространением на лёгочную ткань и плевру: абсцесс лёгких (1,8 %), эмпиема (0,4 %). Абсцедирование — образование обширной гнойной полости в лёгких. При формировании абсцесса отмечается стойкое повышение температуры тела, при его вскрытии в бронхах отмечается обильное отхождение гнойной мокроты («полным ртом»). Данное осложнение нередко нуждается в хирургическом лечении.
Эмпиемы плевры
Эмпиемы плевры — появление свободного гноя в плевральной полости, сопровождающееся выраженной интоксикацией, болью в грудной клетке на стороне поражения. Это состояние наряду с абсцессом лёгких представляет угрозу для жизни и нуждается в активном дренировании (удалении гноя) и наблюдении хирурга.
Септицемия (заражение крови)
Указанные выше осложнения могут сопровождаться развитием сепсиса — появлением микробов в крови с развитием полиорганной недостаточности [8] .
Амилоидоз
К внелёгочным осложнениям длительно существующей бронхоэктатической болезни относится амилоидоз. Это патологический процесс продукции и накопления в тканях внутренних органов белка амилоида. Его высокая концентрация приводит к нарушению функции и повреждению структуры этих органов. Также осложнением может стать образование язв и эрозий на слизистой желудка и двенадцатиперстной кишки [8] .
Ключевые слова
Введение
Амилоидоз это группа заболеваний, общим признаком которых является внеклеточное отложение в органах и тканях особого белка β-фибриллярной структуры – амилоида [1, 2]. При системном амилоидозе сердце является доминирующим органом-мишенью, так же встречается изолированное поражение сердца при локальных формах заболевания. Существуют даже конкретные типы амилоида, обладающие специфичностью к сердцу: амилоидоз легких цепей (AL), сенильный системный амилоидоз (SSA) и семейный амилоидоз (FAP) [3].
Оценить распространенность AL амилоидоза в России не возможно, такие показатели никто не рассчитывал. По данным Национального центра медицинской статистики США распространенность амилоидоза составляет 4,5 случая на 100000. Рост заболеваемости, стандартизированный по возрасту, составляет 5,1-12,8 на миллион человеко-лет, что примерно соответствует 3200 новым случаям в год в США [4].
Разработаны различные классификации амилоидоза построенные на основании происхождения: идиопатический (первичный), наследственный (генетический), приобретенный (вторичный, реактивный), старческий и на основании химической структуры патологического белка: амилоид, состоящий из легких цепей иммуноглобулина (AL-тип амилоидоза), и амилоид из неиммуноглобулиновых (АА-тип амилоидоза) [5, 6]. На практике применяется классификация ВОЗ (1993 г.) в которой, вначале приводится тип амилоида, затем указывается известный белок-предшественник и потом клинические формы амилоидоза с перечислением преимущественных органов-мишеней [7].
За последнее время амилоидоз сердца вышел из разряда редких заболеваний, это стало возможным благодаря различным методикам исследования, в том числе возможности исследования гетерогенности белкового состава амилоидных фибрилл [8]. Однако, учитывая неспецифичность симптомов заболевания, малую настороженность среди врачей в отношении амилоидоза и полиорганность поражения, системный амилоидоз и амилоидоз сердца в частности продолжает относиться к трудно диагностируемым заболеваниям.
В повседневной обуславливает малую информированность врачей о симптомах и течении амилоидоза.
В качестве примера представлен клинический случай запущенной формы первичного амилоидоза с вовлечением сердца, почек, кишечника, манифестировавшего развитием хронической сердечной недостаточности и нефротического синдрома.
Клинический случай
Больной А., 62 года, направлен из поликлиники в отделение нефрологии Саратовской ОКБ. В течение последнего года периодически стали появляться умеренные отеки нижних конечностей, которые сначала проходили самостоятельно, а затем стали нарастать. В течение нескольких месяцев появилась выраженная слабость, одышка при повседневной физической активности. Кроме того, пациента беспокоят перебои в работе сердца, периодически чувство тяжести и боли в эпигастрии, запоры, чередующиеся с диарей, урчание и вздутие живота.
Анамнез жизни
Ранее патологию почек, заболевания сердца отрицает, артериальное давление (АД) не контролировал. Наследственность по сердечно-сосудистой патологии, сахарному диабету, заболеваниям почек не отягощена. Курит в течение многих лет (более 40 лет) по 1 пачке сигарет в день. В течении 10 лет страдает хронической обструктивной болезнью легких.
Осмотр
Рост – 178 см. Вес – 78 кг. Индекс массы тела (ИМТ) – 24,6 кг/м 2 . Отеки нижних конечностей до паховых складок, плотные. Частота дыхания – 19 в мин, дыхание жесткое, при перкуссии притупление перкуторного звука ниже 8 ребра с обеих сторон. Перкуторно левая граница относительной сердечной тупости смещена на 1,5 см кнаружи от левой среднеключичной линии. Аускультативно 1-й тон сердца ослаблен. Частота сердечных сокращений (ЧСС) – 82 уд/мин, АД – 90/60 мм рт. ст. Язык обложен белым налетом, влажный, крупный с отпечатками зубов. Отмечается притупление перкуторного звука в отлогих частях живота. Живот при пальпации мягкий, умеренно болезненный в эпигастрии. Печень увеличена, выступает из-под нижнего края реберной дуги на 3 см, край печени эластичный, ровный, несколько уплотнен.
Лабораторные показатели
Общий анализ крови: Эритроциты – 4,49 млн/мкл, гемоглобин – 132 г/л, лейкоциты – 5,08 тыс/мкл, тромбоциты – 262 тыс/мкл, скорость оседания эритроцитов (СОЭ) – 39мм/ч.
Общий анализ мочи: цвет – соломенно-желтый, прозрачная, кислая, плотность – 1002, белок – 3,2 г/л, лейкоциты – 1-3 в поле зрения, эритроциты – 0-1 в поле зрения.
Суточная протеинурия: диурез – 2,2л, белок – 5,7 г/л.
Биохимический анализ крови: глюкоза – 7,4 ммоль/л, мочевина – 7,8 ммоль/л, креатинин – 85,9 мкмоль/л, общий белок – 44,8 г/л, альбумин – 25,7 г/л, билирубин – 15,6 мкмоль/л, общий холестерин – 7,2 ммоль/л, холестерин липопротеидов низкой плотности (ХС ЛПНП) – 5,1 ммоль/л, аспартатаминотрансфераза (АСТ) – 32,2 е/л, аланинаминотрансфераза (АЛТ) – 19,3 е/л. Скорость клубочковой фильтрации по формуле Кокрофта и Голта – 58 мл/мин/1,73м 2 .
Инструментальные обследования
Электрокардиография (ЭКГ) в покое (рис. 1): трансмуральные изменения переднее-пергородочно-верхушечно-боковой стенки, низкий вольтаж зубцов.




Рисунок 1. Электрокардиограмма
Эхокардиография (Эхо-КГ): Левый желудочек: масса миокарда – 333 гр, индекс массы миокарда левого желудочка (ИММЛЖ) – 178 г/м 2 , фракция выброса левого желудочка (ФВЛЖ) – 42,9%, толщина задней стенки левого желудочка – 1,5 см, толщина межжелудочковой перегородки – 1,45 см. Правый желудочек – 2,82 см, толщина передней стенки правого желудочка (ПСПЖ) – 0,81см. Систолическое давление в легочной артерии – 46,3 мм рт. ст. Псевдонормальный тип нарушения диастолической функции. Структура миокарда неоднородная с гиперэхогенными включениями. Нарушения локальной сократимости: выраженная гипокинезия без истончения средних и верхушечных сегментов перегородки, передней стенки, верхушки, верхнего сегмента задней стенки, нижней стенки, боковой стенки.
УЗИ почек: правая почка – положение обычное, размеры 113*42 мм, паренхима 14-15 мм, конкрементов нет. Левая почка – положение обычное, размеры 113*46 мм, паренхима 14-15 мм, конкрементов нет. Чашечно-лоханочная система не расширена.
УЗИ органов брюшной полости: печень – правая доля 141 мм, левая доля 76 мм, структура диффузно неоднородная, эхогенность повышена, желчные протоки не расширены. В брюшной полости небольшое количество свободной жидкости.
Таким образом, у пациента выявлено три фактора риска сердечно сосудистых заболеваний: длительный стаж курения, возраст (для мужчины) старше 55 лет, гиперхолестеринемия. Обращала на себя внимание выраженная гипертрофия миокарда левого желудочка (индекс массы миокарда – 178 г/м2, толщина задней стенки левого желудочка – 1,5 см, межжелудочковой перегородки – 1,45 см при отсутствии видимых причин гипертрофии миокарда левого желудочка, таких как артериальная гипертензия в анамнезе, обструкция выносящего тракта левого желудочка и значимые структурно-функциональных нарушения клапанного аппарата сердца. На ЭКГ определяются трансмуральные изменения передне-пергородочно-верхушечно-боковой стенки левого желудочка, низкий вольтаж зубцов. По данным Эхо-КГ выявлено нарушение локальной сократимости передней стенки, верхушки, верхнего сегмента задней стенки, нижней стенки, боковой стенки. Имеются признаки нефротического синдрома (гипопротеинемия – 44 г/л, гипоальбуминемия – 25,7 г/л, гиперхолестеринемия – 7,4 ммоль/л, массивная протеинурия – 5,7г/сут, отеки); со стороны желудочно-кишечного тракта – макроглоссия.
Проводилась дифференциальная диагностика между следующими наиболее вероятными заболеваниями: 1) гипертрофическая кардиомиопатия; 2) ишемическая болезнь сердца (ИБС), перенесенный инфаркт миокарда; 3) злокачественное инфильтративное заболевание; 4) амилоидоз.
Уже на начальном этапе, учитывая специфичность выявленных симптомов (макроглоссия, полиорганность) поражения было заподозрено наличие амилоидоза. Больному было выполнено дополнительное обследование: по данным коронароангиографии гемодинамически значимых стенозов коронарных артерий не выявлено. Так же не выявлено данных за злокачественные инфильтративные заболевания (ирригоскопия: органических изменений не выявлено, гипотоничная кишка; фиброгастродуоденоскопия (ФГДС): полипы антрального отдела желудка, хронический атрофический гастрит).
Учитывая тяжелый нефротический синдром и частое сочетание первичного амилоидоза с миеломой проводилось необходимое обследование по результатам которого:
- специфичный для миеломы белок Бенс-Джонса отрицательный;
- деструкции в плоских костях таза и черепа нет;
- М-градиент (моноклональный градиент – острый пик образуемый при электрофаразе сыворотки крови или мочи, указывает на высокое содержание гамма-глобулинов и характерен для различных моноклональных гаммапатий, в.ч. для миеломы) крови и мочи отрицательный;
- плазматизации костного мозга (появление в пунктате костного мозга в большом количестве плазматических клеток, при норме менее 5%) не выявлено.
Так же у больного не выявлено каких-либо системных заболеваний соединительной ткани, туберкулеза, очагов гнойной инфекции, что могло бы указывать в пользу вторичного амилоидоза.
Для окончательной морфологической верификации диагноза потребовалось выполнение периферических биопсий со специфическим окрашиванием на амилоид – конго-красным. При биопсии слизистой прямой кишки: окраска конго-красным слабо положительная; при биопсии почек: окраска конго-красным положительная.
На основании полученных клинико-лабораторных данных и результатов биопсии, больному был выставлен диагноз:
Основной: Первичный AL-амилоидоз с преимущественным поражением сердца, почек, надпочечников, желудочно-кишечного тракта.
Осложнения: НК II Б ФК III, ХБП С3а А3, макроглоссия.
Лечение
Базовым лечением амилоидоза в России является химиотерапия в настоящее время существуют различные схемы: MDex (мелфалан + дексаметазон); CTD (циклофосфамид + талидомид + дексаметазон; CyBorD (циклофосфамид + бортезомиб + дексаметазон). Терапия амилоидоза наиболее эффективна на ранних стадиях заболевания, в то время как при развернутой картине заболевания использование большинства методов не эффективно или ограничено ввиду их плохой переносимости вплоть до летального исхода, связанного с самим лечением [8].
Пациенту проводилась специфическая терапия амилоидоза по схеме «мелфолан — дексаметозон», однако по прошествии 3-х месяцев с учетом отрицательной динамики на фоне лечения (увеличились полости предсердий, снизилась фракция выброса левого желудочка, наросла гипертрофия левого и правого желудочков, увеличились цифры легочной гипертензии, появились признаки субкомпенсации кровообращения по большому кругу, увеличилось количество жидкости в полости перикарда) от дальнейшем активной химиотерапии решено было отказаться. Также больному проводилась симптоматическая терапия: дезагреганты, статины, диуретики в малых дозах (из-за гипотонии), гастропротекторы, учитывая прогрессирующую гипотонию ингибиторы АПФ и бета-блокаторы не назначались. В течение 6 месяцев с момента последней госпитализации наступил летальный исход. Как правило наличие амилоидоза сердца указывает на наихудший прогноз по сравнению с поражением других органов. Поражение сердца – основная причина смерти больных системным амилоидозом [9]. Средняя продолжительность жизни после установления диагноза составляет около 1 года (0,75 лет у больных с сердечной недостаточностью и 2,34 года у больных без сердечной недостаточности) [10].
Обсуждение
Данный клинический случай является примером относительно поздней диагностики амилоидоза, что в первую очередь связано с неспецифичностью развивающихся симптомов, которые на первый взгляд создают картину из набора не связанных между собой заболеваний, тем не менее существуют критерии, позволяющие поставить данный диагноз.
Диагностический процесс начинается с тщательной оценки клинических элементов и включает в себя исследования органов и систем, серологические анализы, и выполнение биопсии (морфологическая верификация); только соответствующие интеграции этих инструментов помогут поставить правильно диагноз [11].
По данным приведенным из британского руководства по диагностике и лечению AL амилоидоза 2012 г. [12] при амилоидном поражении сердца отмечается сочетание различных симптомов: дисфункции левого желудочка (диастолической или систоло-диастолической), вплоть до рестриктивной кардиомиопатии со значительной гипертрофией миокарда в сочетании с гипотензией (в том числе ортостатической). При Эхо-КГ вовлечение сердца подтверждается увеличением толщины стенок левого желудочка (межжелудочковой перегородки >12мм) при отсутствии артериальной гипертензии или других возможных причин истинной гипертрофии. Впервые эхокардиографические признаки амилоидоза сердца в 1987 году описали A.G. Siqueira-Filho и соавторы, которые наблюдали утолщение миокарда с повышенной эхогенностью, так называемой «зернистой блесткостью», которую считают патогномоничной для амилоидоза сердца и по настоящее время [12].
Также при амилоидозе сердца довольно часто выявляют поражение почек с развитием нефротического синдрома (гипопротеинемия, гипоальбуминемия, гиперхолестеринемия, протеинурия, отеки), при этом азотовыделительная функция почек, как правило, остается сохранной. Характерный признак макроглоссия является практически патогномоничным для АL-амилоидоза.
Существуют международные диагностические критерии, по которым выделяют 4 стадии поражения сердца при амилоидозе, так называемая стадийная система базируется на таких маркерах как, натрийретический пептид (BNP) и предшественник натрийретического пептида (NT-proBNP) (≥1800 нг/л), тропонине Т (>0,025 нг/мл), если пациенты имеют 0, 1, 2 или 3 маркера диагностируют соответственно I, II, III, IV стадии [3, 4]. В современной общетерапевтической практике определение концентрации натрийретических гормонов показано всем больным с подозрением на сердечную недостаточность уже на амбулаторном этапе [5, 6]
Обязательно гистологическое подтверждение наличия амилоида, при биопсии периферических тканей (слизистая прямой кишки, желудка, полости рта, подкожно жировая клетчатка, почки или печень) и окрашивании конго-красным. Необходимо отметить, что непосредственная биопсия миокарда требуется крайне редко. К этому методу для подтверждения амилоидного поражения сердца прибегают только при отсутствии положительного результата специфического окрашивания некардиальных биоптатов. Определение варианта амилоидоза проводят иммуногистохимическим методом.
Лечение амилоидоза проводится в специализированных клиниках, занимающуюся проблемами амилоидоза, гематологии, трансплантации. Для оценки эффективности ответа на терапию существуют клинико-лабораторные критерии со стороны почек это снижение протеинурии более, чем на 75%, повышение сывороточного креатинина не более 25% [4]. В данном клиническом примере, не смотря на проводимое лечение, наблюдалась отрицательная динамика и, конечно, учитывая плохой прогноз уже на этапе постановки диагноза явилось неизбежным исходом.
Выводы
В современной практике кардиологи имеют достаточно инструментов, которые могут помочь им в постановке правильного диагноза в максимально короткие сроки (клинико-лабораторная диагностика, исследование натрийретическиих пептидов и других маркеров, инструментальная диагностика, биопсия с иммуногистохимическим исследованием).
Умелое использование различных доступных диагностических инструментов позволяет собрать неспецифические симптомы при амилоидозе как элементы мозаики таким образом, чтобы создать продуманный образ и как следствие выявить амилоидную инфильтрацию миокарда [12].
Задача кардиолога: как можно раньше заподозрить и подтвердить диагноз «амилоидоз сердца» и направить пациента в специализированную клинику. Только своевременная диагностика и раннее начало терапии могут улучшить неблагоприятный прогноз таких пациентов и повысить их выживаемость [12].
