Канцероматоз брюшины: кому и зачем нужны циторедуктивная операция и HIPEC
Злокачественные опухоли могут метастазировать — распространяться на другие ткани и органы. Если первичная опухоль расположена в брюшной полости, она может распространиться по брюшине — это состояние называется перитонеальным канцероматозом. Такой вариант течения болезни значительно ухудшает прогноз — в среднем, в зависимости от вида опухоли и полученного лечения продолжительность жизни человека составляет от полугода до двух лет. Долгое время пациентам с канцероматозом брюшины могли предложить только паллиативную помощь, но появились и другие методы.
Рассказываем о циторедуктивной операции и гипертермической внутрибрюшинной химиотерапии (HIPEC), которые могут продлить жизнь людям с таким диагнозом.
Этот текст мы написали вместе с Онкоцентром «СМ-Клиника».
Что такое перитонеальный канцероматоз?
Брюшина — оболочка, выстилающая стенки брюшной полости, таза и поверхность внутренних органов — печени, матки, яичников, селезенки, кишечника. Любой патологический процесс, затрагивающий брюшную полость, может распространяться по брюшине за счет движения жидкости и клеток в этом пространстве. Например, эпителиальные опухоли яичников возникают из эпителия маточных труб, который сообщается с брюшиной. Из-за роста опухоли злокачественные клетки «отслаиваются» и могут свободно плавать в перитонеальной жидкости. Как правило, эти клетки имплантируются в область таза и другие части брюшины.
Канцероматоз выглядит как множество опухолевых узлов, покрывающих брюшину. Размер и количество узлов могут быть различными.
Показания к применению
Обструкция кишечника возникает в тонкой или толстой кишке, препятствуя прохождению непереваренной пищи и стула. Это может вызвать ряд серьезных осложнений, в том числе непоправимое повреждение кишечника, серьезные нарушения в жидкости и электролитах, а также кровотечение или утечка из кишечника. При отсутствии лечения артериальное давление может снизиться, что приведет к полиорганной недостаточности и смерти.
Обструкция кишечника может возникнуть в результате любого из следующих действий:
- Механическая обструкция, которая представляет собой закупорку внутри просвета (прохода) тонкой или толстой кишки, как правило, из-за рака, воспалительного заболевания кишечника, отека или инфекции
- Сжатие давления снаружи кишечника, как правило, из-за рака или рубцовой ткани (что часто является результатом предыдущих операций на брюшной полости или лучевой терапии)
- Скручивание самой кишки, которое может быть следствием рубцовой ткани, заболеваний мышц или заболеваний нервов
- Миопатия (заболевание мышц) или невропатия, которая может быть врожденной или приобретенной: эти состояния могут помешать правильному движению кишечных мышц, могут привести к коллапсу кишечника, сдавливанию просвета или могут привести к искаженным движениям (приводящим к скручиванию).
- Ишемический колит (потеря притока крови к отделу кишечника), как правило, в результате дефекта свертывания крови
Наиболее распространенные виды рака, ответственные за обструкцию кишечника, включают рак толстой кишки, рак желудка и рак яичников, хотя любой тип метастатического рака может вызвать обструкцию кишечника в тонкой или толстой кишке. Обструкции кишечника от рака толстой кишки, как правило, возникают в толстой кишке (толстой кишке).
Диагностика

Диагностика кишечной непроходимости является комплексным обследованием пациента, включающим в себя следующие процедуры:
- осмотр – пальпация живота, определение цвета кожных покровов, контроль температуры тела и артериального давления; – если есть подозрение на промежуточную или позднюю стадию, исследование проводится незамедлительно;
- анализ крови – общий и биохимический; или КТ брюшной полости – методы, позволяющие визуализировать возможную причину возникновения непроходимости.
В некоторых случаях есть показания для проведения лапароскопии. Чаще всего к данной мере прибегают тогда, когда внешние признаки подтверждают диагноз, а критическое состояние больного не позволяет провести полную диагностику. При лапароскопии врач не только выявляет патологический участок кишечника, но и может непосредственно приступить к лечению.
Если пациент доставлен на ранней стадии развития болезни и перечисленные методы не дают возможности установить диагноз, показана контрастная рентгенография пассажа бария по кишечнику с просмотром каждые два часа. До полного выяснения обстоятельств пациент остается в стационаре.
Причины развития патологического явления
- Питание. Негативно сказывается на пищеварении употребление жареных, соленых, сладких и жирных продуктов, а также алкоголь содержащие напитки. К тому же, современный человек постоянно перекусывает «на бегу». Что также отрицательно сказывается на работе кишечника.
- Гормональный сбой. Чаще такая причина свойственна женщинам во время таких периодов жизни, как вынашивание ребенка, кормление грудью, менопауза, менструальный цикл. Что касается менструального цикла – во время этого периода происходит изменение количества химических веществ, и проблема начинает проявлять себя более ярко.
- Нарушение моторики кишечника. Если моторика работает в ускоренном режиме, это приводит к расстройству желудка и диарее. Напротив, замедленная моторика кишечника может вызвать запор. В результате болевые ощущения приводят к резкому сокращению мышц.
- Эмоциональное перенапряжение: стресс, депрессия, тревога, усталость.
- Перенесенные заболевания желудочно-кишечного тракта. Инфекции, вызывающие заболевания ЖКТ, в последствии могут повлиять на работу всего кишечника.
Если у вас имеются все перечисленные выше симптомы заболевания, обратитесь к терапевту. Он проведет первичный осмотр и направит к гастроэнтерологу. Цель первичной диагностики – исключить наличие других опасных для жизни заболеваний: опухолей, воспалительных процессов, наростов, инфекционных заболеваний.
На приеме у врача нужно предоставить полную историю болезни, сообщить о наличии и частоте симптомов, рассказать о присутствии хронических заболеваний. После осмотра и пальпации (ощупывания) специалист направит вас на лабораторные анализы, среди которых:
- Общий анализ крови. Анализ позволяет определить, присутствует ли в организме воспалительный процесс, а также установить возможную анемию.
- Общий анализ мочи. Определяет наличие или отсутствие крови и паразитов в организме пациента, что позволяет говорить о развитие ряда кишечных заболеваний, отличных от синдрома раздраженного кишечника.
- Анализ крови на целиакию. Специфический анализ крови, который позволяет выявить болезнь пищеварительной системы (целиакию), при которой кишечник перестает нормально переваривать поступающую пищу, что сопровождается диареей.
- Колоноскопия. Это обследование толстой кишки изнутри с помощью специального аппарата (колоноскопа).
- Магнитно-резонансная томография области малого таза и живота. Это не инвазивный метод обследования, который позволяет изучить строение и состояние органов и ткани малого таза у мужчин и женщин с помощью магнитных волн.
После того, как были проведены все исследования и исключены все другие заболевания кишечника, врач приступает к лечению и назначает комплексную терапию, опираясь на историю болезни пациента.
Диагностика заболеваний кишечника
Вылечить кишечник можно после диагностики, позволяющей оценить его состояние и строение:
Консультация врача-гастроэнтеролога. На приеме специалист проведет анамнез пациента: выслушает жалобы, спросит про образ жизни, питание, назначит необходимые анализы и исследования.
Анализ крови. Увеличение некоторых показателей может соответствовать определённым недугам кишечника. Например, увеличение эозинофилов наблюдается при заражении глистами.
Анализ мочи и кала. Например, анализ на фекальный кальпротектин поможет диагностировать болезнь Крона.
Инструментальные методы:
Колоноскопия. Многие опасаются этой процедуры, но на сегодняшний день она может проводится под наркозом без малейших болевых ощущений. Помимо этого, колоноскопия является самым эффективным способом исследования толстой кишки.
Эндоскопия. При помощи эндоскопа врач имеет возможность оценить состояние тонкой кишки.
Ректоскопия. Безболезненный метод исследования, позволяющий увидеть патологии на глубине 25-30 см от анального отверстия.
Гастроскопия (ФГДС). Проводится с помощью гибкого эндоскопа, что позволяет осмотреть изнутри желудок, пищевод и двенадцатиперстную кишку. Считается одним из самых эффективных методов исследования ЖКТ.
Ирригоскопия с использование контрастного вещества. Во время процедуры в прямую кишку вводят контрастное вещество, после чего проводят рентгенографию. Эта процедура позволяет исключить наличие опухолей, перфорации и стеноза стенок кишечника.
Ректально-пальцевое обследование. В процессе такого осмотра врач может исключить или подтвердить такие недуги, как геморрой, проктит, анальные трещины.
Компьютерная томография (КТ) и магнитно- резонансная томография (МРТ). Эти виды исследования применяются по строгим показаниям.
Капсульная эндоскопия. Это самый новейший метод исследования желудочно-кишечного тракта. Считается неинвазивным и безболезненным. Суть состоит в том, что пациент проглатывает очень маленькую капсулу с камерой, а потом направляется в дневной стационар для наблюдения в течение 8-12 часов.

Главная угроза – полная невозможность прохождения пищи из желудка в нижележащие отделы ЖКТ и развитие истощения.
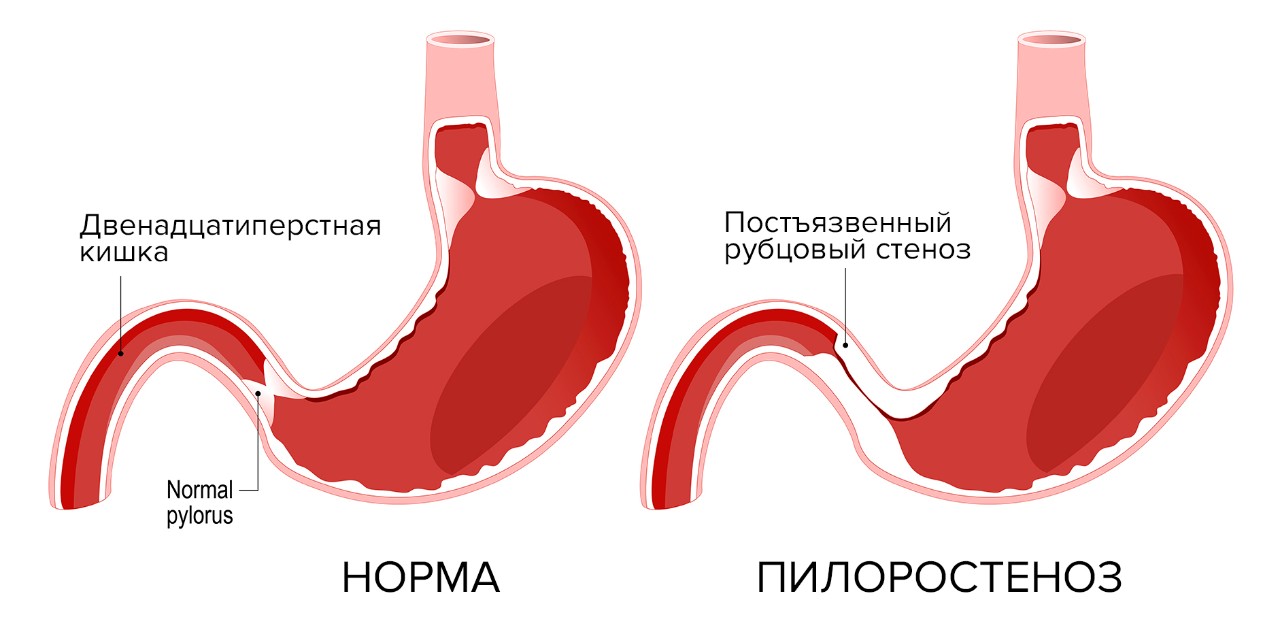
Постъязвенный рубцовый стеноз привратника (пилоростеноз) или двенадцатиперстной кишки – осложнение язвенной болезни выходного отдела желудка (пилорического отдела) или луковицы двенадцатиперстной кишки. На месте зажившей язвы образуется рубец, ткань в области рубца стягивается, прохождение пищи из желудка в двенадцатиперстную кишку затрудняется. Это место постоянно травмируется пищевыми массами, на него воздействует соляная кислота. Возникает хроническое воспаление, зона сужения прогрессирует, проход становится ещё уже. Затем развивается декомпенсация: пища проходит с большим трудом, желудок расширяется и теряет свою перистальтическую функцию. У пациентов с признаками декомпенсированной дуоденальной непроходимости желудок может достигать огромных размеров, пища перестает проходить дальше в кишку, процесс пищеварения останавливается. Возникает истощение.
Язва проявляется болями в брюшной полости. Это могут быть голодные боли или боли после еды. Сужение выходного отдела желудка проявляет себя тошнотой и чувством переполнения желудка после приёма пищи. В норме человек должен просыпаться утром с чувством голода, но пациент с высокой непроходимостью просыпается с чувством переполнения желудка. Декомпенсация стеноза характеризуется рвотой пищей, съеденной за 2-3 часа до этого. Декомпенсация – угрожающее жизни состояние, следует незамедлительно обратиться к врачу.
Для того, чтобы диагностировать постъязвенный рубцовый стеноз выходного отдела желудка, применяются компьютерная томография с водорастворимым контрастом и рентгенологическое исследование с водорастворимым контрастом или с барием. Чтобы понять, через какое время у пациента происходит эвакуация содержимого желудка в нижележащие отделы ЖКТ, врач даёт пациенту барий, делает рентгеновский снимок, и видит, куда барий распространился. Затем снимки делаются через 3, 6, 12 часов – это позволяет оценить динамику прохождения контраста и степень стеноза. В Ильинской больнице пациентам с подозрением на высокую кишечную непроходимость всегда выполняется эндоскопическая диагностика: с помощью эндоскопа врач точно локализует место стриктуры и определяет объем хирургической помощи.
Источник изображения: Designua / Shutterstock
- Баллонная дилатация зоны рубцовой стриктуры
Если пациент обратился в Ильинскую больницу на ранней стадии заболевания, и у него диагностирован компенсированный рубцовый язвенный стеноз выходного отдела желудка, то пациенту можно предложить эндоскопический метод лечения — баллонную дилатацию зоны рубцовой стриктуры. Через рот в зону сужения проводится тонкий эндоскоп. Под одновременным контролем эндоскопа и рентгена через инструментальный канал эндоскопа в зону сужения доставляется специальный баллон. Баллон раздувается, зона стеноза растягивается, непроходимость разрешается. Давление в баллоне контролируется манометром, что исключает повреждение и разрыв тканей желудка. Рентген-эндоскопически ассистированная баллонная дилатация зоны рубцово-язвенного сужения выходного отдела желудка или луковицы двенадцатиперстной кишки — деликатная, но действенная операция.
- Лапароскопическая пилоропластика
Если степень желудочно-кишечной непроходимости не позволяет провести баллонную дилатацию, но серьёзной формы декомпенсации еще нет – хирурги Ильинской больницы выполняют пациенту лапароскопическую операцию – пилоропластику. Через небольшие разрезы на брюшной стенке (размером около 10 мм) в брюшную полость вводятся лапароскоп и хирургические манипуляторы. Одновременно через рот в просвет желудка вводится эндоскоп. С помощью лапароскопических инструментов хирург рассекает суженную зону двенадцатиперстной кишки и выходного отдела желудка в продольном направлении, а сшивает в поперечном, тем самым значительно расширяя место сужения и разрешая непроходимость. Второй хирург ассистирует ему из просвета желудка с помощью эндоскопа, обеспечивая максимальную безопасность манипуляций. Это малотравматичная операция, дающая устойчивый положительный эффект.
- Лапароскопическая субтотальная резекция желудка
Если у пациента диагностирована выраженная декомпенсированная стадия желудочно-кишечной непроходимости, то вышеперечисленные операции не эффективны. В этом случае хирурги Ильинской больницы выполняют лапароскопическую субтотальную резекцию желудка. Желудок у пациента сильно увеличен, его перистальтика нарушена, в желудке скапливается пища. Поэтому хирургу необходимо резецировать большую часть этого растянутого и потерявшего свои функции желудка. Операция выполняется лапароскопически через четыре небольших разреза. Оставшаяся часть желудка подсоединяется к петле тощей кишки — формируется анастомоз. На следующий день после такой операции пациент уже может пить воду. Через день ему проводят рентгенологическое исследование с водорастворимым контрастом для контроля состоятельности анастомоза. Если всё в порядке, то пациенту сразу разрешают есть жидкую пищу.
Как отличить полную непроходимость от частичной?
а) Клинически: у больных с частичной непроходимости могут выделяться небольшие количества стула или газов. Аспирация содержимого желудка позволяет быстро снизить интенсивность боли и вздутие живота.
б) Рентгенологически: при частичной непроходимости у больных наблюдают поступление газа в толстую кишку.
в) При контрастном исследовании: при частичной непроходимости отмечают поступление в толстую кишку бария или водорастворимого контраста, введенного через пазогастральный зонд.
Методы диагностики
Если вас беспокоит боль и вздутие живота, расстройства стула и другие признаки нарушения работы кишечник, не игнорируйте их и запишитесь на приём к гастроэнтерологу. Врач запишет жалобы, изучит историю болезни, порекомендует сдать анализы и пройти аппаратную диагностику — ультразвуковое исследование брюшной полости, колоноскопию, ирригоскопию и другие.
Чтобы выявить болезни и патологии, которые спровоцировали расстройство кишечника, в клинике ЦМРТ проводят комплексную диагностику со следующими обследованиями:
