Рак ректосигмоидного соединения
Ректосигмоидное соединение представляет собой переходную зону между сигмовидной и прямой кишкой на расстоянии от 13 до 17 см от кожноанальной линии при жесткой ректоскопии.
Эпидемиология
В цивилизованных, экономически развитых странах колоректальный рак является одной из наиболее распространенных злокачественных опухолей.
В структуре онкологической заболеваемости в мире колоректальный рак в настоящее время занимает четвертое место. Ежегодно в мире регистрируется около 800 тысяч вновь заболевших больных колоректальным раком, из них более половины (440 тысяч) умирает. Рак ободочной и прямой кишок является причиной смерти около 3,4 % лиц общей популяции и второй по частоте причиной смерти в США.
В европейской популяции риск развития колоректального рака составляет 4–5 %. Это означает, что в течение жизни один из 20 человек заболевает раком этой локализации.
Хотя во всех экономически развитых странах отмечается неуклонный рост заболеваемости колоректальным раком, тем не менее, этот показатель не является фатальным спутником цивилизации. Так, в некоторых штатах США среди белого населения за последнее десятилетие отмечается некоторое снижение заболеваемости колоректальным раком, в то время как среди цветного населения этот показатель неуклонно растет.
Это объясняется рядом предпринятых профилактических мер:
- изменение характера питания в результате усиленной санитарной пропаганды (уменьшение потребления животных жиров, увеличение потребления свежих фруктов и овощей, борьба с избыточным весом);
- ранней диагностики колоректального рака.
Причины
Этиопатогенез рака, – то есть появления и безостановочного деления незрелых клеток с развитием из них опухоли, прорастающей в соседние структуры, формирующей собственную сеть кровоснабжения и способной к метастазированию в другие участки организма, – выходит за рамки данной статьи. Отметим лишь, что этот механизм, общий для любой онкопатологии, до сих пор остается предметом напряженных исследований; это, разумеется, не означает, что он совершенно неизвестен, однако непосредственные причины фатального «пробоя» иммунной системы (одной из задач которой является идентификация и уничтожение незрелых клеток) предстоит еще установить и уточнить, что в конце концов и позволит разработать средства надежного предотвращения и лечения.
- нездоровое питание с преобладанием «прошедшего кулинарную обработку красного мяса» (формулировка ВОЗ), жиров, сахара и всех тех пищевых добавок, большинство из которых являются однозначными и агрессивными канцерогенами; недостаточное потребление растительной пищи и жидкости;
- гиподинамия, избыточная масса тела;
- употребление алкоголя и табакокурение (данные факторы включены вовсе не в пропагандистских целях: давно и достоверно доказано, скажем, что в отношении рака толстого кишечника курение не только является патогенетическим фактором, но и удваивает летальность вопреки терапии);
- зрелый и пожилой возраст, особенно при наличии вышеприведенных факторов риска;
- воспалительные и/или язвенные процессы в кишечнике;
- склонность к запорам вследствие гипотонии и ослабленной перистальтики;
- наследственная предрасположенность;
- наличие бессимптомных полипов и папиллом в кишечнике (некоторые генетически обусловленные формы полипоза практически гарантируют малигнизацию, т.е. злокачественное перерождение кишечных полипов).
Симптомы и формы заболевания
По клиническим проявлениям выделяют две основные формы – острую и хроническую. Эти две разновидности наиболее явно отличаются друг от друга по симптомам и жалобам больного.
- Начинается внезапно, без предпосылок и недомогания.
- Повышается температура тела до 38-40 градусов.
- Возникает озноб.
- Появляются ложные позывы в туалет, в то же время появляется запор.
- Болевые ощущения в прямой кишке, нередко сопровождаются ощущением тяжести.
- Возникает жжение, зуд в анальной области.
- Может быть примесь крови в кале.
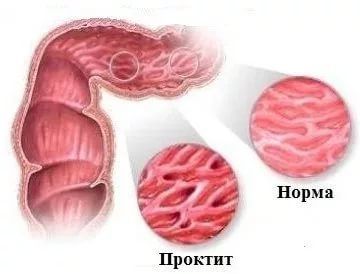
Острый проктит возникает достаточно редко, гораздо чаще пациенты обращаются с хронической формой. В то же время острое заболевание протекает с большим дискомфортом для больного. Субъективные ощущения пациента очень неприятные. Симптомы острой формы заставляют обратиться к врачу-проктологу сразу же.
Выделяют несколько морфологических форм острого проктита:
- Катаральный геморрагический проктит. Эта форма заболевания отличается сильным отеком слизистой оболочки кишечника. Возникают несистемные подслизистые кровоизлияния (геморрагии).
- Катаральный слизистый проктит отличается скоплением большого количества слизи в просвете кишки.
- Катаральный гнойный проктит отличается наличием гноя на поверхности отечной слизистой.
- Отдельно выделяют полипозную форму, когда при осмотре на слизистой оболочке кишечника выявляются полипы.
- Эрозивный, язвенный проктит – особая форма. Он характеризуется образованием длительно незаживающих эрозий и/или язв на слизистой прямой кишки.
Язвенный проктит – одна из наиболее тяжелых форм проктита. При обследовании можно обнаружить множество повреждений и язв на стенках кишечника. Течение болезни отличается медленным распространением патологического процесса, воспаление захватывает одну часть кишечника и распространяется дальше. Это может быть проявлением серьезного воспалительного заболевания – неспецифического язвенного колита (НЯК).
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Выводы
При синдроме абдоминальной боли УЗИ является наиболее безопасным неинвазивным методом диагностики, который можно применять на любой стадии заболевания, оно дает важную информацию и должно использоваться при подозрении, в частности, на дивертикулит в амбулаторно-поликлинических условиях во всех случаях.
- Воробьев Г.И., Жученко А.П., Ачкасов С.И. и др. Прогнозирование развития повторных воспалительных осложнений после эпизода острого дивертикулита // Материалы Второго съезда колопроктологов России с международным участием «Актуальные вопросы колопроктологии». Уфа, 2007. С. 405-406.
- Тимербулатов В.М., Фаязов Р.Р., Мехдиев Д.И. и др. Собственный опыт лечения осложненных форм дивертикулярной болезни толстой кишки // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2009. N5. С. 68-71.
- Халилов Х.С., Хаджимухамедов Н.А. Результаты диагностики и лечения осложненных форм дивертикулеза толстой кишки // Сб. тез. Первой международной конф. по торакоабдоминальной хирургии. М., 2008. С 42-43.
- Воробьев Г.И., Орлова Л.П., Жученко А.П., Капуллер Л.Л. Ультразвуковые признаки дивертикулярной болезни ободочной кишки // Колопроктология. 2008. N1. С. 7-8.
- Murphy T., Hunt R.H., Fried M.D. et al // Diverticular disease. WGO-OMGE Global Guidelines. 2005. P. 44-49.
- Орлова Л.П., Трубачева Ю.Л., Маркова Е.В. Ультразвуковая семиотика дивертикулярной болезни ободочной кишки и ее хронических воспалительных осложнений // Ультразвуковая и функциональная диагностика. 2008. N3. C. 18-25.
- Сацукевич В.Н., Назаренко В.А. Клиническая и ультразвуковая диагностика дивертикулита толстой кишки и его осложнений // Хирургия. 2005. N5. С. 47-50.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Причины долихосигмы
Долихосигма может быть как врожденным, так и приобретенным состоянием. Причины, по которым сигмовидная кишка получает 2-3 дополнительные петли, до конца не ясны.
Возможно, врожденная долихосигма кишечника обусловлена наследственностью, а также воздействием на плод неблагоприятных факторов (физических, химических и пр.).
Приобретенная долихосигма возникает как результат нарушения пищеварения: процессов брожения и гниения в кишечнике на протяжении длительного времени. Как правило, в группе риска – люди старше 47-50 лет, ведущие сидячий образ жизни, подверженные стрессам, с преобладанием мяса и углеводов в рационе.
Существует также мнение о том, что долихосигма является всегда врожденным состоянием , а нарушения пищеварения лишь усугубляют проблему.
Специалисты до сих пор не сошлись во мнении, считать ли долихосигму кишечника патологией и пороком развития или же нормой.
Данное состояние встречается у 15% здоровых детей, что говорит в пользу того, что долихосигму можно считать нормой. Тем не менее, нарушения дистального отдела толстой кишки, сопровождающие удлинение сигмовидной кишки, свидетельствуют об аномалии развития.
Что болит в боку слева и о чем это говорит
1. Физиологическая боль в левом боку. Пожалуй, самый «безобидный» сигнал от тела. Физиологическая боль может возникнуть в результате бега. Селезенка переполняется кровью и давит на собственную оболочку, это и вызывает боль. Именно поэтому необходимо тщательно разминаться перед бегом и сохранять ровное дыхание во время активности. Бояться такой боли не стоит, просто остановитесь и отдышитесь, а когда боль стихнет, вернитесь к тренировке, немного снизив темп.
2. Кишечник. Причин для боли в кишечнике слева может быть множество: кишечная инфекция, колика, рост новообразование, синдром раздраженного кишечника. Если боль носит разовый характер и проходит сама через пару дней, беспокоиться не стоит. Если же боль продолжается больше двух дней, становится постоянной и мешает нормальной жизни, нужно обратиться к врачу и пройти обследование.
3. Поджелудочная железа. Ноющая боль в левом боку постоянна и усиливается после приема пищи? Это может быть симптомом хронического панкреатита, то есть воспаления поджелудочной железы, возникающего многократных повреждений органа. Если подобная боль возникла впервые, но сохраняется несколько дней, нужно провести обследование на выявление острого панкреатита.
4. Желудок. Большая часть желудка расположена в левой половине брюшной полости, поэтому боль, связанная с этим органом, чаще возникает слева. Острая боль вверху живота может сигнализировать о гастрите или язвенной болезни. Она может возникнуть как у взрослого, так и у ребенка. Поэтому если ребенок жалуется на боль в левом боку, его нужно срочно показать врачу.
5. Почки. При заболеваниях, связанных с выделительной системой, боль часто ощущается в области поясницы. Сильную боль, которая распространяется вниз по мочеточнику и до промежности, может вызвать почечная колика, возникшая при попадании камня в мочеточник. Если боль тупая, ноющая, отдает в низ живота, это может быть симптомом пиелонефрита.
Помните, что точный диагноз сможет поставить только специалист на основе ваших жалоб и результатов дополнительных обследований и анализов. Не стоит паниковать при разовом появлении боли, с ней может столкнуться любой человек. Однако если боль сопровождается дополнительными симптомами, то стоит обратить на нее более пристальное внимание.
Лечение осложнений рака сигмовидной кишки с метастазами
Если у пациента возникла механическая желтуха, важно принять меры, направленные на восстановление оттока желчи. Раньше единственным выходом было дренирование: в заблокированные желчные протоки устанавливали , через которую желчь оттекала наружу (наружное дренирование), в просвет кишки (внутреннее дренирование) или сразу в оба направления ( дренирование). Дренаж не очень удобен для пациентов, потому что он может мешать в повседневной жизни, есть риск его смещения, случайного извлечения, непроходимости.
Более современное решение — стентирование. Во время этого эндоскопического вмешательства устанавливает в заблокированный участок желчевыводящих путей стент — трубку с сетчатой стенкой из металла или полимера. Она восстанавливает просвет и обеспечивает отток желчи.
При асците проводят лапароцентез — удаление жидкости из брюшной полости через прокол. В животе может быть оставлена трубка для постоянного оттока — перитонеальный дренаж. Проводят внутрибрюшинную химиотерапию, иногда показаны хирургические вмешательства, направленные на предотвращение скопления жидкости.
Если метастазы в печени сочетаются с канцероматозом брюшины, прогноз резко ухудшается. Без лечения больные в среднем живут от 2 до 6 месяцев. Некоторым пациентам может помочь циторедуктивная операция в сочетании с HIPEC. Проводят операцию, удаляют все видимые очаги в брюшной полости, затем её промывают подогретым раствором химиопрепарата, это помогает уничтожить оставшиеся опухолевые клетки.
В нашей клинике применяются наиболее современные и эффективные методы лечения рака сигмовидной кишки с метастазами в печени. Если в другой клинике сказали, что больше ничего нельзя сделать, свяжитесь с нами, мы обязательно постараемся помочь.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом международной клиники Медика24 Рябовым Константином Юрьевичем.
